Respon penderita terhadap obat menjadi fokus kajian kali ini. Mungkin kita sering mendengar ungkapan seseorang bahwa obat A misalnya, kok tidak berefek ya buat dia, padahal temannya menggunakan obat tersebut hasilnya baik. Atau sebaliknya, obat tertentu menyebabkan efek berbahaya bagi seseorang, tapi tidak bagi yang lain.
Sebuah laporan menyatakan bahwa 20-40 % pasien depresi berespon buruk atau bahkan tidak berespon terhadap terapi dengan obat antidepresi. Hal ini juga dapat terjadi pada obat-obat yang lain.
Kok bisa ya? Hal ini bisa dijelaskan dengan istilah farmakogenetik. Apa maksudnya?
Keragaman efek suatu obat terhadap seseorang merupakan interaksi dari faktor lingkungan dan faktor genetik.
Termasuk dalam faktor lingkungan antara lain adalah faktor nutrisi, faktor obat-obat lain yang digunakan bersama, faktor penyakit, dan faktor gaya hidup, seperti merokok atau konsumsi alkohol, dan lain-lain.
Faktor ini berinteraksi dengan faktor genetik yang mengkode berbagai protein penentu nasib obat dalam badan dan efek obat; seperti reseptor, kanal ion, dan enzim pemetabolisme obat.
Jadi, respon obat seseorang bisa dipengaruhi oleh faktor nutrisi/diet pasien, katakanlah seorang penderita hipertensi yang mestinya diet garam, jika ia tidak disiplin terhadap asupan garam, tentu efek obat tidak akan nyata terlihat, dibandingkan penderita hipertensi lain yang menjaga asupan garamnya.
Adanya obat-obat lain yang digunakan bersama dapat pula saling berinteraksi sehingga menurunkan atau mengubah efek obat lain, sehingga respon seseorang terhadap obat bisa berbeda dengan orang lain yang mungkin tidak mengalami interaksi obat.
Selain itu, keparahan penyakit dan gaya hidup seseorang, mungkin akan mempengaruhi respon seseorang terhadap obat.
Dalam kaitannya dengan faktor genetik, orang pada ras tertentu misalnya, ternyata memiliki jumlah enzim pemetabolisme yang lebih banyak daripada orang lain akibat variasi genetik.
Hal ini menyebabkan keberadaan obat di dalam tubuh menjadi dipersingkat (karena metabolismenya diperbesar), sehingga efeknya pun menjadi lebih kecil.
Atau sebaliknya, ras lain mengalami mutasi pada gen tertentu sehingga menyebabkan berkurangnya kemampuan tubuh memetabolisme obat, sehingga keberadaaan obat dalam tubuh meningkat dan efeknya menjadi besar atau bahkan toksis.
Dalam kaitannya dengan faktor genetik, orang pada ras tertentu misalnya, ternyata memiliki jumlah enzim pemetabolisme yang lebih banyak daripada orang lain akibat variasi genetik.
Hal ini menyebabkan keberadaan obat di dalam tubuh menjadi dipersingkat (karena metabolismenya diperbesar), sehingga efeknya pun menjadi lebih kecil.
Atau sebaliknya, ras lain mengalami mutasi pada gen tertentu sehingga menyebabkan berkurangnya kemampuan tubuh memetabolisme obat, sehingga keberadaaan obat dalam tubuh meningkat dan efeknya menjadi besar atau bahkan toksis.
Faktor Fisiologi Mempengaruhi Respon Penderita Terhadap Obat
Faktor-faktor fisiologi yang mempengaruhi respon penderita terhadap obat dapat digolongkan berdasarkan usia seperti berikut ini.
1. Anak
Usia, berat badan, luas permukaan tubuh atau kombinasi faktor-faktor ini dapat digunakan untuk menghitung dosis anak dari dosis dewasa.
Untuk perhitungan dosis, usia anak dibagi dalam beberapa kelompok usia sebagai berikut:
- Neonatus: bayi baru lahir hingga usia 1 bulan
- Bayi: usia 1 bulan hingga 1 tahun
- Balita: usia 1-5 tahun
- Anak-anak: usia 6-12 tahun
Berat badan digunakan untuk menghitung dosis yang dinyatakan dalam mg/kg. Akan tetapi, perhitungan dosis anak dari dosis dewasa berdasarkan berat badan saja sering kali menghasilkan dosis anak yang terlalu kecil karena anak mempunyai laju metabolisme yang lebih tinggi sehingga per kg berat badan nya sering kali membutuhkan dosis yang lebih tinggi dari orang dewasa (kecuali pada neonatus).
Luas permukaan tubuh lebih tepatnya digunakan untuk menghitung dosis anak karena banyak fenomen fisik lebih erat hubungannya dengan luas permukaan tubuh.
Berdasarkan luas permukaan tubuh ini, besarnya dosis anak sebaga presentase dari dosis dewasa dapat dilihat pada tabel berikut ini:
Tabel Perhitungan Dosis Anak
| Usia | Berat Badan (kg) | Dosis Anak % Dosis Dewasa |
|---|---|---|
| Neonatus** | 3,4 | |
| 1 bulan* | 4,2 | |
| 3 bulan | 5,6 | 18 |
| 6 bulan | 7,7 | 22 |
| 1 tahun | 10 | 25 |
| 3 tahun | 14 | 33 |
| 5 tahun | 18 | 40 |
| 7 tahun | 23 | 50 |
| 12 tahun | 37 | 75 |
* Dihitung berdasarkan luas permukaan
** Untuk neonatus sampai usia 1 bulan, gunakan dosis yang lebih kecil dari dosis yang dihitung berdasarkan luas permukaan tubuh ini. Untuk bayi prematur, gunakan dosis yang lebih rendah lagi, sesuai dengan kondisi klinik pasien.
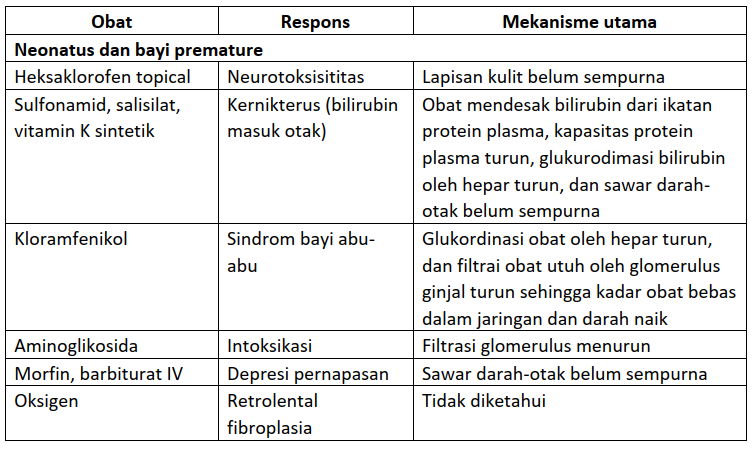
2. Neonatus dan Bayi Prematur
Pada usia ekstrim ini terdapat perbedaan respons yang terutama disebabkan oleh belum sempurnanya berbagai fungsi farmakokinetik tubuh yaitu:
- Fungsi biotransformasi hati
- Fungsi eksresi ginjal hanya 60-70% dari ginjal dewasa
- Kapasitas ikatan protein plasma yang rendah
- Sawar darah-otak serta sawar kulit belum sempurna
Dengan demikian diperoleh kadar obat yang tinggi dalam darah dan jaringan. Di samping itu terdapat peningkatan sensitivitas reseptor terhadap beberapa obat.
Akibatnya terjadi respons yang biasa diberikan berdasarkan perhitungan luas permukaan tubuh.
Prinsip umum penggunaan obat pada neonatus dan bayi prematur adalah:
- Hindarkan penggunaan sulfonamid, aspirin, heksaklorofen (kadar berapapun untuk kulit yang tidak utuh, kadar 3% atau lebih untuk kulit yang utuh) morfin, barbiturat IV.
- Untuk obat-obatan lain: Gunakan dosis yang lebih rendah dari dosis yang dihitung berdasarkan permukaan tubuh. Tidak ada pedoman umum untuk menghitung berapa besar dosis harus diturunkan, maka gunakan educated guess atau, bila ada, ikuti petunjuk dari pabrik obat yang bersangkutan. Kemudian monitor respons klinik penderita, dan bila perlu monitor kadar obat dalam plasma, untuk menjadi dasar penyesuaian dosis pada masing-masing penderita.
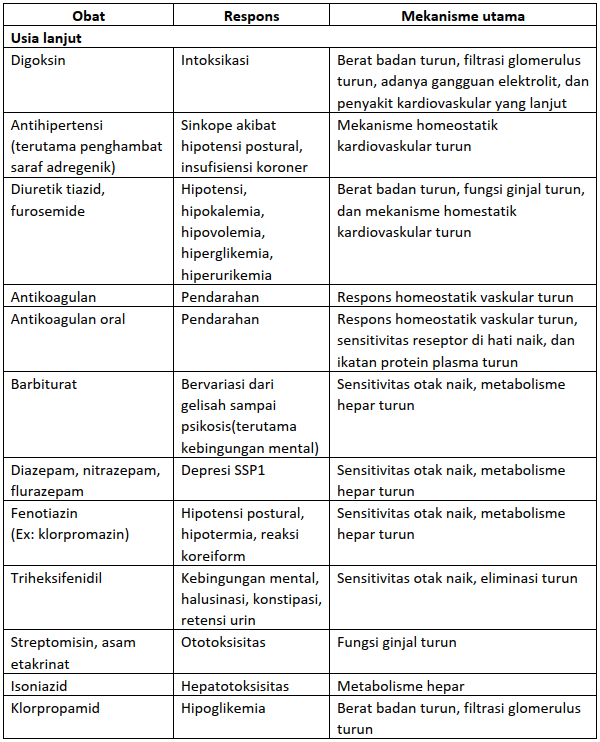
3. Usia Lanjut
Perubahan respon penderita usia lanjut disebabkan oleh banyak faktor seperti penurunan fungsi ginjal terutama fungsi glomerulus dan sekresi tubuli merupakan perubahan faktor farmakokinetik yang terpenting.
Penurunan fungsi filtrasi menurun 30% pada orang berusia 65 tahun jika dibandingkan dengan orang dewasa.
Perubahan farmakokinetik lainnya adalah penurunan kapasitas metabolisme beberapa obat, berkurangnya kadar albumin plasma sehingga kadar obat bebas dalam darah tinggi, pengurangan berat badan dan cairan tubuh serta penambahan lemak tubuh (sehingga dapat mengubah distribusi obat), dan berkurangnya absorbsi aktif.
Hasil dari perubahan ini adalah sebagai berikut.
- Kadar obat yang lebih tinggi dan bertahan lebih lama dalam darah dan jaringan. Waktu paruh obat dapat meningkat hingga 50%.
- Perubahan faktor-faktor farmakodinamik, yaitu peningkatan sensitivitas reseptor, terutama reseptor di otak, dan penurunan mekanisme homeostatik, misalnya homeostatik kardiovaskuler terhadap obat antihipertensi.
- Adanya berbagai penyakit
- Penggunaan banyak obat sehingga kemungkinan interaksi obat lebih tinggi.
Akibatnya, seringkali terjadi respon yang berlebihan atau efek toksik serta berbagai efek samping bila mereka mendapat dosis yang biasa diberikan kepada orang dewasa muda.
Prinsip umum penggunaan obat pada usia lanjut adalah:
- Berikan obat hanya yang betul-betul diperlukan, artinya hanya bila ada indikasi yang tepat. Bila diperlukan efek plasebo, berikan plasebo sesungguhnya, dalam artian bukan plasebo yang mengandung bahan aktif.
- Pilih obat yang memberikan rasio manfaat-risiko paling menguntungkan bagi penderita usia lanjut. Misalnya jika diperlukan hipnotik, jangan digunakan barbiturat. Dan juga berikan obat yang tidak berinteraksi dengan obat lain atau penyakit lain pada penderita yang bersangkutan.
- Mulai pengobatan dengan dosis separuh lebih sedikit dari dosis yang biasa diberikan kepada penderita dewasa muda.
- Selanjutnya sesuaikan dosis obat berdasarkan respons klinik penderita, dan bila perlu dengan monitor kadar obat dalam plasma penderita. Dosis penunjang yang tepat pada umumnya lebih rendah daripada dosis untuk penderita dewasa muda.
- Berikan regimen dosis yang sederhana (yang ideal 1x sehari) dan sediaan obat yang mudah ditelan (sebaiknya sirup atau tablet yang dilarutkan dalam air) untuk memelihara kepatuhan penderita.
- Periksa secara berkala semua obat yang dimakan penderita, dan hentikan obat yang tidak diperlukan lagi.
Besarnya dosis dapat diperkirakan dari berat badan penderita, indeks terapi obat, dan cara eliminasi obat. Untuk obat-obat yang eliminasi utamanya melalui ekskresi ginjal(misalnya digoksin, aminoglikosid, dan klorpropamid), besarnya penurunan dosis dapat diperhitungkan berdasarkan besarnya penurunan bersihan kreatinin penderita.
Sedangkan untuk obat-obat lain, besarnya penurunan dosis hanya dikira kira saja berdasarkan educated guess.
Berikut Tabel perubahan respons terhadap obat pada umur-umur ekstrim.
Faktor Patologi Mempengaruhi Respon Penderita Terhadap Obat
Faktor-faktor patologis yang mempengaruhi respon penderita terhadap obat terbagi menjadi beberapa golongan berdasarkan organ utama yang melakukan fungsi farmakokinetik tubuh sebagai berikut.
1. Penyakit Saluran Cerna
Penyakit ini dapat mengurangi kecepatan dan jumlah obat yang diabsorbsi pada pemberian oral melalui perlambatan pengosongan lambung, percepatan waktu transit dalam saluran cerna, malabsorbsi, dan metabolisme dalam saluran cerna.
Prinsip umum pemberian obat pada penyakit saluran cerna adalahsebagai berikut.
- Hindarkan obat iritan (misalnya kcl, aspirin, anti-inflamasi nonsteroid lainnya) pada keadaan stasis/hipomotilitas saluran cerna.
- Hindarkan sediaan lepas lambat dan sediaan salut enterik pada keadaan hiper maupun hipomotilitas saluran cerna
- Berikan levodopa dalam kombinasin dengan karbidopa
- Untuk obat-obat lain: dosis harus disesuaikan berdasarkan respons klinik penderita dan atau bila perlu melalui pengukuran kadar obat dalam plasma.
2. Penyakit Kardiovaskuler
Penyakit ini mengurangi distribusi obat dan aliran darah ke hati dan ginjal untuk eliminasi obat, sehingga kadar obat tinggi daam darah dan menimbulkan efek yang berlebihan atau bahkan efek toksik.
Prinsip umum pemberian obat pada penyakit saluran cerna adalah sebagai berikut.
- Turunkan dosis awal maupun dosis penunjang.
- Sesuaikan dosis berdasarkan respons klinik penderita dan/atau bila perlu melalui pengukuran kadar obat dalam plasma.
3. Penyakit Hati
Penyakit ini mengurangi metabolisme obat di hati dan sintesis protein plasma sehingga meningkatkan kadar obat, terutama kadar obat bebasnya dalam darah dan jaringan, sehingga mengakibatkan terjadi respon yang berlebihan atau efek toksik.
Tetapi perubahan respon ini baru terjadi pada penyakit hati yang parah, dan tidak terlihat pada penyakit hati yang ringan karena hati mempunyai kapasitas cadangan yang besar.
Pada penyakit hati yang parah juga terdapat peningkatan sensitivitas reseptor di otak terhadap obat-obat yang mendepresi SSP, diuretik yang menimbulkan hipokalemi, dan obat yanng menyebabkan konstipasi, sehingga pemberian obat-obat ini dapat menimbulkan ensefalopati hepatik.
Berkurangnya sintesis faktor-faktor pembekuan darah pada penyakit hati meningkatkan respons penderita terhadap antikoagulan oral.
Edema dan asites pada penyakit hati kronik dapat diperburuk oleh obat-obat yang menyebabkan retensi cairan, misalnya antiinflamasi nonsterois, kortikosteroid dan kortikotropin.
Di samping itu, ada obat-obat yang hepatotoksik. Hepatotoksisitas yang berhubungan dengan dengan besarnya dosis terjadi pada dosis yang lebih rendah, dan hepatotoksisitas yang idiosinkratik terjadi lebih sering pada penderita dengan penyakit hati.
Prinsip umum pemberian obat pada penyakit saluran cerna adalah sebagai berikut.
- Sedapat mungkin dipilih obat yang eliminasinya terutama melalui ekskresi ginjal
- Hindarkan penggunaan: obat-obatan yang mendepresi SSP (terutama morfin), diuretik
- tiazid dan diuretik kuat, obat-obat yang menyebabkan konstipasi, antikoagulan oral, kontrasepsi oral, dan obat-obat hepatotoksik. Sedatif yang paling aman pada penyakit
- hati adalah oksazepam dan lorazepam
- Gunakan dosis yang lebih rendah dari nomal, terutama untuk obat-obat yang eliminasi utamanya melalui metabolisme hati. Tidak ada pedoman umum untuk menghitung besarnya penurunan dosis, makan gunakan educated guess. Mulailah dengan dosis kecil, kemudian dosis disesuaikan dengan respon klinik penderita, dan bila perlu dilakukan pengukuran kadar obat dalam plasma, serta uji fingsi hati pada penderita dengan fungsi hati yang fluktuatif.
4. Penyakit Ginjal
Penyakit ini mengurangi ekskresi obat aktif maupun metabolitnya yang aktif melalui ginjal sehingga meningkatkan kadarnya dalam darah dan jaringan, dan menimbulkan respons yang berlebihan atau efek toksik.
Di samping itu peyakit ginjal dapat mengurangi kadar protein plasma atau mengurangi ikatan protein plasma sehingga kadar obat bebas dalam darah meningkat, terjadi perubahan keseimbangan elektrolit dan asam-basa, meningkatkan sensitivitas atau respon jaringan terhadap beberapa obat, dan mengurangi atau menghilangkan efektivitas beberapa obat.
Prinsip umum penggunaan obat pada gagal ginjal adalah sebagai berikut.
- Sedapat mungkin dipilih obat yang eliminasi utamanya melalui metabolisme hati, untuk obatnya sendiri maupun untuk metabolit aktifnya.
- Hindarkan penggunaan: golongan tetrasiklin untuk semua derjat gangguan ginjal (kecuali doksisiklin dan minosiklin yang dapat diberikan asal fungsi ginjal tetap dimonitor), diuretik merkuri, diuretik hemat K, diuretik tiazid, antidiabetik oral, dan aspirin (parasetamol mungkin merupakan analgesik yang paling aman pada penyakit ginjal).
- Gunakan dosis yang lebih rendah dari normal, terutama untuk obat-obat yang eliminasi utamanya melalui ekskresi ginjal.
Faktor Lain-Lain
Faktor lain yang mempengaruhi respon penderita terhadap obat adalah sebagai berikut.
- Interaksi obat. Adanya percampuran zat kimia obat dengan obat lain atau makanan sehingga obat menjadi berefek toksik atau tidak efektif lagi menyembuhkan penyakit.
- Toleransi obat. Penurunan efek farmakologik obat akibat pemberian yang berulang.
- Bioavailabilitas
- Efek plasebo
- Pengaruh lingkungan. Faktor-faktor lingkungan yang dapat mempengaruhi respons penderita terhadap obat antara lain adalah: kebiasaan merokok, keadaan sosial budaya, makanan, pekerjaan, lingkungan tinggal, dan lain-lain.
Respon penderita terhadap obat juga dapat di pengaruhi berdasarkan aspek farmakokinetik. Farmakokinetik adalah proses obat memasuki tubuh dan akhirnya keluar dari tubuh.
Proses ini terdiri dari absorpsi, distribusi, metabolisme, dan ekskresi obat dari tubuh manusia.
Setiap obat mempunyai karakteristik khusus dalam kecepatan dan bagaimana obat tersebut akan diserap oleh jaringan, kemudian dihantarkan pada sel-sel tubuh, dan berubah menjadi zat yang tidak berbahaya bagi tubuh hingga akhirnya keluar dari tubuh kita.
1. Absorpsi
Absorpsi merupakan proses masuknya obat dari tempat pemberian ke dalam darah. Bergantung pada cara pemberiannya, tempat pemberian obat adalah saluran cerna (mulut sampai rektum), kulit, paru, otot, dan lain-lain.
Yang terpenting adalah cara pemberian obat per oral, dengan cara ini tempat absorpsi utama adalah usus halus karena memiliki permukaan absorpsi yang sangat luas, yakni 200 meter persegi (panjang 280 cm, diameter 4 cm, disertai dengan vili dan mikrovili).
Absorpsi obat meliputi proses obat dari saat dimasukkan ke dalam tubuh, melalui jalurnya hingga masuk kedalam sirkulasi sistemik.
Pada level seluler, obat diabsorpsi melalui beberapa metode, terutama transport aktif dan transport pasif. Ada beberapa hal yang harus diperhatikan pada absorpsi obat.
a. Metode absorpsi ada yang disebut sebagai transport pasif dan transport pasif.
- Transport pasif, tidak memerlukan energi, sebab hanya dengan proses difusi obat dapat berpindah dari daerah dengan kadar konsentrasi tinggi ke daerah dengan konsentrasi rendah. Transport pasif terjadi selama molekul-molekul kecil dapat berdifusi sepanjang membran dan berhenti bila konsentrasi pada kedua sisi membrane seimbang.
- Transport aktif membutuhkan energy untuk menggerakkan obat dari daerah dengan konsentrasi obat rendah ke daerah dengan konsentrasi obat tinggi.
b. Kecepatan Absorpsi
Apabila pembatas antara obat aktif dan sirkulasi sitemik hanya sedikit sel, maka absorpsi terjadi cepat dan obat segera mencapai level pengobatan dalam tubuh. Kecepatan absorpsi itu adalah sebagai berikut:
- Detik s/d menit: SL, IV, inhalasi.
- Lebih lambat: oral, IM, topical kulit, lapisan intestinal, otot.
- Lambat sekali, berjam-jam / berhari-hari: per rektal/ sustained frelease.
Faktor yang mempengaruhi penyerapan ada beberapa yaitu:
- Aliran darah ke tempat absorpsi.
- Total luas permukaan yang tersedia sebagai tempat absorpsi.
- Waktu kontak permukaan absorpsi.
c. Kecepatan Absorpsi
Kecepatan absoprsi dapat dipercepat atau diperlambat oleh beberapa hal sebagai berikut.
- Diperlambat oleh nyeri dan stress. Nyeri dan stress mengurangi aliran darah, mengurangi pergerakan saluran cerna, dan retensi gaster.
- Makanan tinggi lemak. Makanan tinggi lemak dan padat akan menghambat pengosongan lambung dan memperlambat waktu absorpsi obat.
- Faktor bentuk obat. Kecepatan absorpsi dipengaruhi formulasi obat: tablet, kapsul, cairan, sustained release, dan lain-lain
- Kombinasi dengan obat lain. Interaksi satu obat dengan obat lain dapat meningkatkan atau memperlambat tergantung jenis obat.
Obat yang diserap oleh usus halus ditransport ke hepar sebelum beredar ke seluruh tubuh. Hepar memetabolisme banyak obat sebelum masuk ke sirkulasi.
Hal ini yang disebut dengan efek first-pass. Metabolisme hepar dapat menyebabkan obat menjadi inaktif sehingga menurunkan jumlah obat yang sampai ke sirkulasi sistemik, jadi dosis obat yang diberikan harus banyak.
2. Distribusi
Distribusi obat adalah proses obat dihantarkan dari sirkulasi sistemik ke jaringan dan cairan tubuh. Distribusi obat yang telah diabsorpsi tergantung beberapa faktor, yaitu:
a. Aliran darah
Setelah obat sampai ke aliran darah, segera terdistribusi ke organ berdasarkan jumlah aliran darahnya. Organ dengan aliran darah terbesar adalah Jantung, Hepar, Ginjal. Sedangkan distribusi ke organ lain seperti kulit, lemak dan otot lebih lambat
b. Permeabilitas kapiler
Tergantung pada struktur kapiler dan struktur obat.
c. Ikatan protein
Obat yang beredar di seluruh tubuh dan berkontak dengan protein dapat terikat atau bebas. Obat yang terikat protein tidak aktif dan tidak dapat bekerja. Hanya obat bebas yang dapat memberikan efek. Obat dikatakan berikatan protein tinggi bila >80% obat terikat protein.
3. Metabolisme
Metabolisme/biotransformasi obat adalah proses tubuh merubah komposisi obat
sehingga menjadi lebih larut air untuk dapat dibuang keluar tubuh. Obat dapat
dimetabolisme melalui beberapa cara, yaitu:
- Menjadi metabolit inaktif kemudian diekskresikan; dan
- Menjadi metabolit aktif, memiliki kerja farmakologi tersendiri dan bisa dimetabolisme lanjutan. Beberapa obat diberikan dalam bentuk tidak aktif kemudian setelah dimetabolisme baru menjadi aktif (prodrugs).
Metabolisme obat terutama terjadi di hati, yakni di membran endoplasmic reticulum (mikrosom) dan di cytosol. Tempat metabolisme yang lain (ekstrahepatik) adalah dinding usus, ginjal, paru, darah, otak, dan kulit, juga di lumen kolon (oleh flora usus).
Tujuan metabolisme obat adalah mengubah obat yang nonpolar (larut lemak) menjadi polar (larut air) agar dapat diekskresi melalui ginjal atau empedu. Dengan perubahan ini obat aktif umumnya diubah menjadi inaktif, tapi ada juga sebagian yang berubah menjadi lebih aktif, kurang aktif, atau menjadi toksik.
Faktor-faktor yang mempengaruhi metabolisme adalah:
- Kondisi Khusus. Beberapa penyakit tertentu dapat mengurangi metabolisme, al. penyakit hepar seperti sirosis.
- Pengaruh Gen. Perbedaan gen individual menyebabkan beberapa orang dapat memetabolisme obat dengan cepat, sementara yang lain lambat.
- Pengaruh Lingkungan. Lingkungan juga dapat mempengaruhi metabolisme, contohnya: rokok, keadaan stress, penyakit lama, operasi, cedera
- Usia Perubahan umur dapat mempengaruhi metabolisme, bayi vs dewasa vs orang tua.
4. Ekskresi
Ekskresi obat artinya eliminasi/pembuangan obat dari tubuh. Sebagian besar obat dibuang dari tubuh oleh ginjal dan melalui urin. Obat juga dapat dibuang melalui paru-paru, eksokrin (keringat, ludah, payudara), kulit dan taraktusintestinal.
Organ terpenting untuk ekskresi obat adalah ginjal. Obat diekskresi melalui ginjal dalam bentuk utuh maupun bentuk metabolitnya.
Ekskresi dalam bentuk utuh atau bentuk aktif merupakan cara eliminasi obat melalui ginjal. Ekskresi melalui ginjal melibatkan 3 proses, yakni filtrasi glomerulus, sekresi aktif di tubulus.
Fungsi ginjal mengalami kematangan pada usia 6-12 bulan, dan setelah dewasa menurun 1% per tahun. Ekskresi obat yang kedua penting adalah melalui empedu ke dalam usus dan keluar bersama feses.
Ekskresi melalui paru terutama untuk eliminasi gas anastetik umum.
Berikut ini akan diuraikan hal-hal lain terkait Farmakokinetik pada ekskresi obat.
- Waktu Paruh. Waktu paruh adalah waktu yang dibutuhkan sehingga setengah dari obat dibuang dari tubuh. Faktor yang mempengaruhi waktu paruh adalah absorpsi, metabolism dan ekskresi. Waktu paruh penting diketahui untuk menetapkan berapa sering obat harus diberikan.
- Onset, puncak, and durasi. Onset adalah waktu dari saat obat diberikan hingga obat terasa kerjanya. Sangat tergantung pada rute pemberian dan farmakokinetik obat. Puncak, yaitu keadaan setelah tubuh menyerap semakin banyak obat maka konsentrasinya di dalam tubuh semakin meningkat, namun konsentrasi puncak~ puncak respon. Durasi atau durasi kerja adalah lama obat menghasilkan suatu efek terapi.
Penutup
Keragaman efek suatu efek obat terhadap seseorang merupakan interaksi dari faktor lingkungan dan faktor genetik.
Termasuk dalam faktor lingkungan antara lain adalah faktor nutrisi, faktor obat-obat lain yang digunakan bersama, faktor penyakit, dan faktor gaya hidup, seperti merokok atau konsumsi alkohol, dan lain-lain.
Faktor ini berinteraksi dengan faktor genetik yang mengkode berbagai protein penentu nasib obat dalam badan dan efek obat; seperti reseptor, kanal ion, dan enzim pemetabolisme obat.
Jadi, respon obat seseorang bisa dipengaruhi oleh faktor nutrisi/diet pasien, katakanlah seorang penderita hipertensi yang mestinya diet garam, jika ia tidak disiplin terhadap asupan garam, tentu efek obat tidak akan nyata terlihat, dibandingkan penderita hipertensi lain yang menjaga asupan garamnya.
Adanya obat-obat lain yang digunakan bersama dapat pula saling berinteraksi sehingga menurunkan atau mengubah efek obat lain, sehingga respon seseorang terhadap obat bisa berbeda dengan orang lain yang mungkin tidak mengalami interaksi obat.
Selain itu, keparahan penyakit dan gaya hidup seseorang, mungkin akan mempengaruhi respon seseorang terhadap obat.
Dalam kaitannya dengan faktor genetik, orang pada ras tertentu misalnya, ternyata memiliki jumlah enzim pemetabolisme yang lebih banyak daripada orang lain akibat variasi genetik.
Hal ini menyebabkan keberadaan obat di dalam tubuh menjadi dipersingkat (karena metabolismenya diperbesar), sehingga efeknya pun menjadi lebih kecil.
Atau sebaliknya, ras lain mengalami mutasi pada gen tertentu sehingga menyebabkan berkurangnya kemampuan tubuh memetabolisme obat, sehingga keberadaaan obat dalam tubuh meningkat dan efeknya menjadi besar atau bahkan toksis.
BACA JUGA: Efek Toksi Obat
Referensi
Arif, S., & Anasagi, T. (2019). Bahan Ajar Teknologi Bank Darah (TBD) Imunologi.
Nuryati. (2017). Farmakologi. Kementerian Kesehatan Republik Indonesia, 148, 148–162.
Stevani, H. (2016). Praktikum Farmakologi. Modul Bahan Ajar Cetak Farmasi, 171.
Suprapti, T. (2016). Praktikum Farmasetika Dasar. 148, 148–162.









